Fécondation in vitro (FIV)
Ces techniques sont dites « in vitro » puisque la fécondation se passe à l’extérieur du corps de la femme.
1ère étape : La stimulation
L’objectif du traitement hormonal administré par injection est d’une part d’obtenir le développement simultané de plusieurs follicules et d’autre part de pouvoir prélever des ovocytes avant l’ovulation. Ce traitement est surveillé de façon adaptée par des échographies et des dosages hormonaux. Lorsque les follicules seront matures, le déclenchement de l’ovulation est prescrit à un horaire précis, ce qui détermine aussi l’horaire de la ponction folliculaire.
2ème étape : La ponction folliculaire
Elle est réalisée par voie vaginale sous contrôle échographique, et sous anesthésie ou analgésie générale ou locale. L’hypnose peut être proposée en alternative.
3ème étape : La préparation des gamètes au laboratoire
– La préparation des ovocytes
Après la ponction, les liquides folliculaires contenant les ovocytes sont transmis au laboratoire. Tous les follicules ne contiennent pas forcément un ovocyte, et tous les ovocytes ne sont pas fécondables.
– La préparation des spermatozoïdes
Le sperme est recueilli et préparé au laboratoire le jour de la ponction ovarienne. Dans des situations particulières, des spermatozoïdes préalablement congelés seront utilisés. Les paillettes sont décongelées le jour de la ponction afin de récupérer des spermatozoïdes mobiles.
4ème étape : La mise en fécondation
– La fécondation in vitro classique
Les spermatozoïdes préparés sont simplement déposés au contact des ovocytes dans une boîte de culture contenant un milieu liquide nutritif et placée dans un incubateur à 37°C. Les spermatozoïdes mobiles viennent spontanément, sans aide extérieure, au contact de l’ovocyte. Mais un seul spermatozoïde fécondera celui-ci. Le jour de la ponction est appelé J 0
5ème étape : Le développement embryonnaire
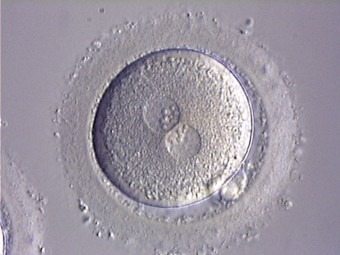
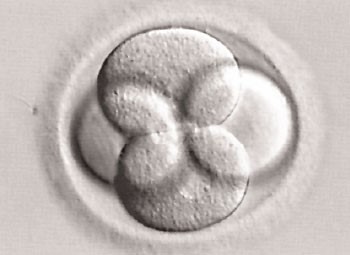
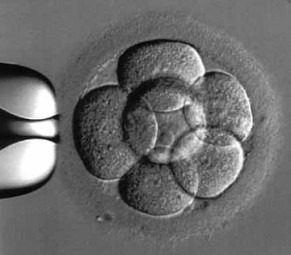
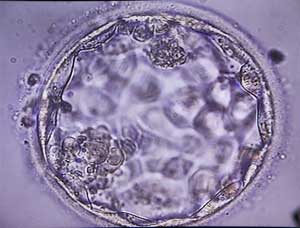
Le lendemain de la ponction, les ovocytes fécondés (ou zygotes) sont identifiables par la présence de 2 noyaux, appelés pronucleï : l’un provient de l’ovocyte, l’autre du spermatozoïde. Tous les ovocytes ne sont pas forcément fécondés. Les zygotes deviennent des embryons de deux à quatre cellules en 24 heures, puis de six à huit cellules 24 heures plus tard. Les embryons sont transférés deux à trois jours après la ponction ou plus généralement dans notre centre au 5ème jour au stade de blastocystes.
6ème étape : Le transfert embryonnaire
Le transfert embryonnaire est un geste simple et indolore. Il est réalisé au moyen d’un cathéter fin et souple introduit par voie vaginale dans l’utérus, la patiente étant allongée en position gynécologique. L’embryon est déposé à l’intérieur de l’utérus et s’y développe jusqu’à son implantation.
La culture prolongée a pour objectif de garder les embryons en culture jusqu’au stade de Blastocyste J5 : (5ème jour). L’intérêt est d’affiner le choix des embryons et donc d’augmenter les chances de grossesse tout en diminuant le nombre d’embryons transférés et donc le risque de grossesse multiple.
Il faut savoir que 50% des embryons à 4 cellules à J 2 donneront des blastocystes à J5.
CE QUI EST PRIVILÉGIÉ DANS NOTRE CENTRE :
Le transfert d’embryon écho guidé car permettant de visionner le dépôt de l’embryon au sein de la muqueuse utérine et évitant donc des « fausses routes » et donc donnant de meilleurs résultats.
UN SEUL embryon est transféré la majeure partie du temps.
VITRIFICATION des embryons (voir ci-dessous) : cette technique permet, après décongélation de l’embryon et transfert dans l’utérus AUTANT de GROSSESSES que l’embryon frais.
7ème étape : La congélation embryonnaire

Le nombre d’embryons obtenus peut être supérieur au nombre d’embryons transférés. Dans ce cas, les embryons non transférés dits « surnuméraires » et qui présentent des critères de développement satisfaisants peuvent être congelés. Ces embryons, après décongélation, pourront être placés dans l’utérus de la femme à une date ultérieure sans qu’il soit nécessaire de réaliser une nouvelle de FIV.
Autant de grossesses qu’un embryon frais, d’où notre politique de ne réimplanter qu’un seul embryon en général, pour éviter des grossesses multiples, dites à risque.
Pour en savoir plus, consulter le guide sur la conservation des embryons.
Quand l’AMP ne se passe pas bien
Il peut arriver que le processus soit interrompu pour diverses raisons (non réponse à la stimulation, absence ou problème de qualité ovocytaire ou embryonnaire, échec de la fécondation, absence de transfert…).
FAQ
Le gynécologue m’a dit : Test de grossesse 12 jours après le transfert – puis-je le faire avant ?